
Wie wird Neurodermitis (atopisches Ekzem) behandelt?
Neurodermitis ist eine chronische Erkrankung, die chronisch, das heißt auch in symptomfreien Zeiten, behandelt werden muss. Die Therapie hat verschiedene Säulen. Zum einen soll die Hautbarriere gestärkt werden, etwa durch Cremes und Salben. Zusätzlich können Wirkstoffe eingesetzt werden, die das Immunsystem beeinflussen und Entzündungsreaktionen lindern. Die Hauterkrankung lässt sich mit heutigen Mitteln zwar nicht heilen, aber gut in den Griff bekommen. Weshalb die Symptome bei den meisten Betroffenen mit zunehmendem Lebensalter von selbst verschwinden, ist wissenschaftlich nicht geklärt.
Wissenschaftliche Beratung:
Prof. Dr. Claudia Traidl-Hoffmann, UNIKA-T Augsburg/TU München, Institut für Umweltmedizin
E-Mail: claudia.traidl-hoffmann@tum.de
Neurodermitis ist eine chronische Erkrankung, die chronisch, das heißt auch in symptomfreien Zeiten, behandelt werden muss. Die Therapie hat verschiedene Säulen. Zum einen soll die Hautbarriere gestärkt werden, etwa durch Cremes und Salben. Zusätzlich können Wirkstoffe eingesetzt werden, die das Immunsystem beeinflussen und Entzündungsreaktionen lindern. Die Hauterkrankung lässt sich mit heutigen Mitteln zwar nicht heilen, aber gut in den Griff bekommen. Weshalb die Symptome bei den meisten Betroffenen mit zunehmendem Lebensalter von selbst verschwinden, ist wissenschaftlich nicht geklärt.
Wissenschaftliche Beratung:
Prof. Dr. Claudia Traidl-Hoffmann, UNIKA-T Augsburg/TU München, Institut für Umweltmedizin
E-Mail: claudia.traidl-hoffmann@tum.de
Die Säulen der Neurodermitis-Behandlung
Basistherapie, auch bei gutem Hautzustand:
- Kontinuierliche Hautpflege zur Verbesserung des Allgemeinzustands der Haut und zur Behandlung des Barrieredefektes. Hier gibt die aktuelle Europäische Leitlinie einen Anhaltspunkt: zirka ein Kilogramm feuchtigkeitsspendende Cremes und Lotionen braucht ein Erwachsener mit Neurodermitis pro Monat.
- Möglichst Vermeiden oder Reduzieren von Provokationsfaktoren, die akute Schübe auslösen oder verschlimmern können
- Verminderung von Hautkeimen wie Staphylococcus aureus
- Wenn der Neurodermitis eine Nahrungsmittelallergie zugrunde liegt, sollten Betroffene zudem versuchen, die auslösenden Nahrungsmittel zu vermeiden oder zumindest zu reduzieren. Ein Provokationstest sollte das Vorliegen der Allergie bestätigen.
- Vermeidung von Kratzen trotz Juckreiz
- Verminderung von Hautkeimen wie Staphylococcus aureus
- Eine Neurodermitis-Schulung wird von Experten mittlerweile sowohl für Kinder als auch für Erwachsene empfohlen.
Hier können Sie eine Zusammenfassung der Basistherapie herunterladen.
 © Allergieinformationsdienst / Helmholtz Zentrum München
© Allergieinformationsdienst / Helmholtz Zentrum MünchenEkzemtherapie, bei akuten Krankheitsschüben:
- Äußerliche Anwendung von antientzündlichen Wirkstoffen, zum Beispiel Kortison-Creme (Glukokortikoide), oder Calcineurin-Inhibitoren (Tacrolimus- beziehungsweise Pimecrolimus- Salben). Dies ist – nach ärztlicher Rücksprache - proaktiv sinnvoll. Dabei wird zwei Mal pro Woche (oder weniger, ja nach Krankheitsdruck) auch in symptomfreien Phasen das Mittel aufgetragen, um dem nächsten Schub vorzubeugen. Für die Calcineurin-Hemmer gilt: Bei sehr akuten Hautzentzündungen kann es ratsam sein, diese erst mit Kortison-Creme zu lindern und dann auf Calcineurin-Inhibitoren umzusteigen. Letztere eignen sich etwas besser für besonders empfindliche Hautpartien, etwa im Gesicht.
- Vorübergehende innerliche Anwendung (systemisch) von antientzündlichen Wirkstoffen, beispielsweise Ciclosporin. Orale Glukokortikoide (Kortisontabletten) sollten nur in extremen Ausnahmefällen verwendet werden. Wichtig ist, den Wirkstoff „auszuschleichen“, also die Dosis gegen Ende der Einnahme schrittweise zu verringern. Bei mittelschwerer oder schwerer Neurodermitis kann Erwachsenen auch der Antikörper Dupilumab verordnet werden, falls Cremes nicht ausreichen und eine andere systemische Behandlung nicht empfehlenswert ist.
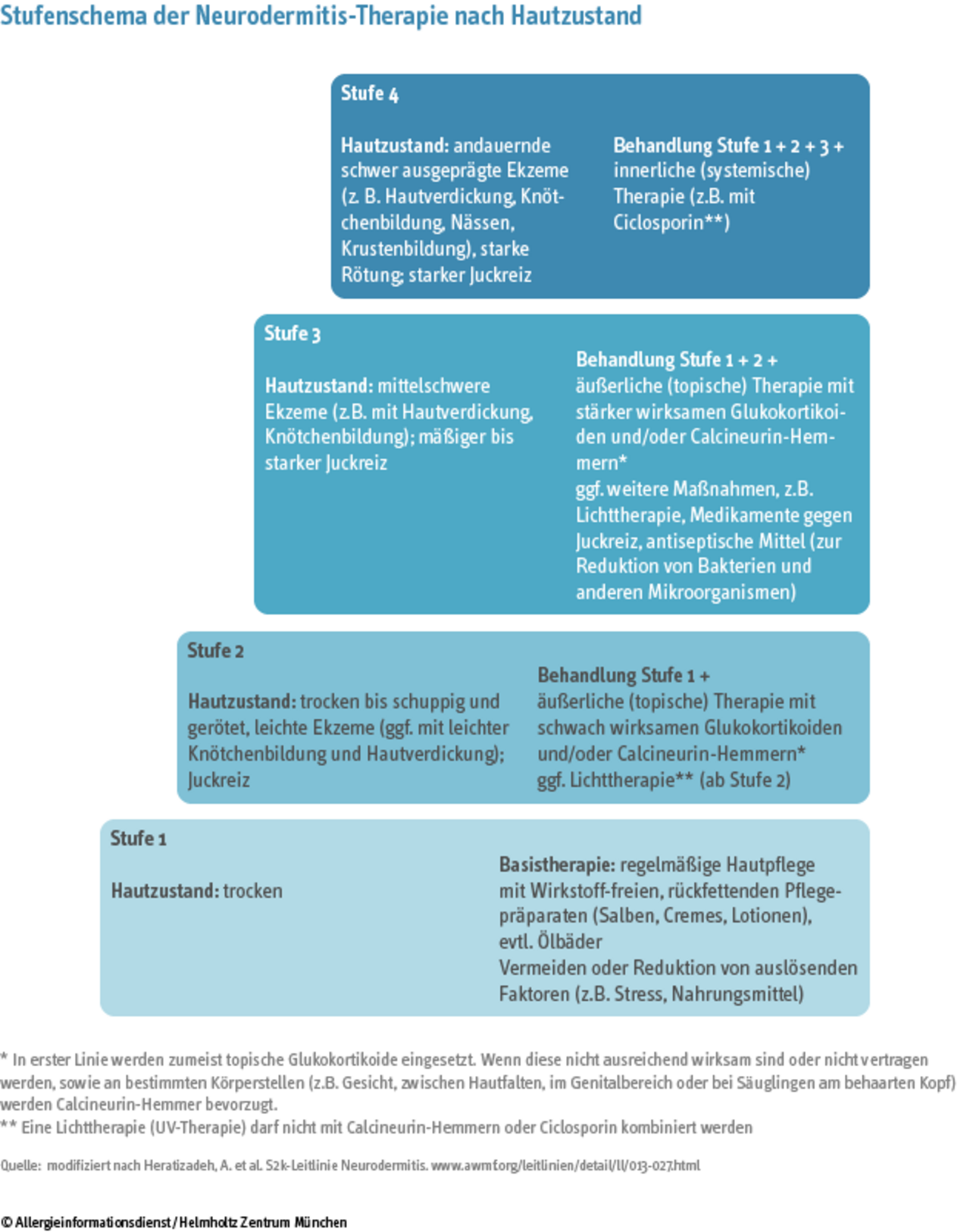
Die Leitlinie „Neurodermitis“ der Deutschen Dermatologischen Gesellschaft (DDG) empfiehlt eine Behandlung in vier Stufen, je nach Schwere der Erkrankung. In den Stufen 2 und 3 gehören Glukokortikoid-Cremes (topisch wirkende Glukokortikoide) zum Behandlungsspektrum. Hier gibt es Unterschiede im Verhältnis zwischen Wirkung und Nebenwirkung.
Textalternative zu der Grafik "Stufenschema der Neurodermitis-Therapie nach Hautzustand"
Weitere Behandlungsstrategien
Sowohl Glukokortikoide als auch die Calcineurin-Hemmer Tacrolimus und Pimecrolimus lassen sich in Salbenform (topisch) auch vorbeugend einsetzen (proaktive Therapieform). Dabei trägt man nach dem Abheilen eines Krankheitsschubs die Salbe zweimal in der Woche auf häufig befallene Hautstellen auf. So lässt sich – proaktiv - das Risiko für einen Rückfall verringern und die beschwerdefreie Zeit zwischen den Krankheitsschüben deutlich verlängern.
Es gibt noch eine Reihe anderer Wirkstoffe, die Salben, Lotionen und Cremes zugesetzt werden, weil sie entweder die Austrocknung verhindern, den Juckreiz lindern oder bei Ekzemen heilungsfördernd wirken. Dazu gehören Harnstoff (Urea), der allerdings erst ab einem Alter von zwei Jahren empfohlen wird, Glyzerin, Linolsäure, Gerbstoffe, Zink, Polidocanol und Teer.
Der Antikörper Dupilumab
Der Antikörper wird eingesetzt, um das außer Kontrolle geratene Immunsystem mit seinen eigenen Waffen zu schlagen. Bisherige Entzündungshemmer wie die Glukokortikoide wirken gleichzeitig auf beide Arme des Immunsystems. Der Arm, der für die Abwehr von Bakterien und Viren zuständig ist, wird dadurch bei Betroffenen unnötig geschwächt, so erhöht vor allem eine Behandlung mit Cortisontabletten die Anfälligkeit für Viren- und Bakterien-Infektionen. Dupilumab wirkt zielgerichteter.
Dupilumab hat entzündungshemmende Eigenschaften und unterdrückt zusätzlich bestimmte Anteile des Immunsystems, die bei der Entstehung von Ekzemen und Juckreiz eine bedeutende Rolle spielen. Betroffene können den Wirkstoff mit einer vorgefüllten Fertigspritze selbst unter die Haut (subkutan) spritzen. Nach einer einmaligen Anfangsdosis von zwei Spritzen ist alle zwei Wochen eine Injektion erforderlich.
Mit dem Antikörper können Erwachsene und Jugendliche ab zwölf Jahren mit mittelschwerer bis schwerer Neurodermitis behandelt werden, für die eine systemische Behandlung infrage kommt. Derzeit werden Wirksamkeit und Verträglichkeit von Dupilumab auch in Studien mit Kindern untersucht.
Zu den häufigsten Nebenwirkungen von Dupilumab zählen Reaktionen an der Injektionsstelle, gefolgt von Entzündungen der Bindehaut (Konjunktivitis) und/oder der Augenlidränder (Blepharitis) sowie Infektionen mit Herpesviren im Mundbereich. Da das Präparat erst seit 2017 zulassen ist, sind die Langzeiterfahrungen mit der Behandlung bislang noch begrenzt.
Antiseptische Therapie
Glukokortikoid-Cremes oder Calcineurin-Hemmer (Heilcremes) helfen auch gegen die Besiedelung der Haut mit Staphylococcus aureus. Bei Betroffenen, die auf beides nicht ansprechen, lässt sich laut Leitlinie auch eine Therapie mit Antibiotika-haltigen Cremes vertreten. Eine längerfristige Behandlung mit Antibiotika-haltigen Tabletten empfehlen die Autorinnen und Autoren der Leitlinie nicht. Der Grund ist, dass Resistenzen entstehen können. Das bedeutet, die Keime passen sich mit der Zeit an, sodass Antibiotika nicht mehr wirken.
Eine – relativ teure – Alternative bietet silberhaltige Unterwäsche. Münchner Forscherinnen und Forscher zeigten 2002 in einer Studie an 15 Betroffenen, dass die Besiedelung der Haut mit den Keimen im Laufe von zwei Wochen signifikant abnahm. Diese Ergebnisse wurden 2010 von einer – allerdings nicht wesentlich größeren – Studie bestätigt. Andere Wissenschaftlerinnen und Wissenschaftler kamen zu dem Ergebnis, dass auch der Hautzustand der Betroffenen sich deutlich besserte. Die Kosten für diese Unterwäsche sind allerdings hoch. Krankenkassen können sie im Einzelfall übernehmen.
Spezifische Immuntherapie
Die spezifische Immuntherapie mittels Injektionen ist eine wirksame Behandlung gegen die Ursachen des allergischen Asthmas, der Insektengiftallergie und des allergischen Schnupfens bei Pollen- oder Hausstaubmilben-Allergie. Jede dieser allergischen Erkrankungen kann gemeinsam mit einer Neurodermitis auftreten. Das ist kein Hindernis für eine spezifische Immuntherapie, im Gegenteil. Mehrere Studien zeigten, dass die Behandlung auch die Neurodermitis verbessern kann.
Auslassungsdiäten
„Die“ Neurodermitis-Diät gibt es nicht, egal wie überzeugend Werbetexte dafür klingen. Sinnvoll kann hingegen der Verzicht auf Lebensmittel sein, die in der Diagnosephase als individuelle Allergie-Auslöser identifiziert worden sind.
Viele Betroffene beginnen „auf gut Glück“ eine Auslassungsdiät ohne vorherige Diagnose einer Allergie gegen bestimmte Lebensmittel. In der Hoffnung, dass sich ihre Symptome dann bessern, verzichten sie zum Beispiel auf Eier, Kuhmilch oder andere Grundnahrungsmittel. Die Gefahr ist, dass bei einer solchen Diät der Tagesbedarf an Mineralien, Nährstoffen und Vitaminen nicht mehr gedeckt werden kann. Speziell Kindern und Jugendlichen fällt es zudem schwer, zusätzlich zu den Einschränkungen, die eine Neurodermitis ohnehin mit sich bringt, auf Leckereien zu verzichten, die andere Kinder essen dürfen.
Außerdem ist es schwierig, ein Lebensmittel eindeutig als Verursacher der Neurodermitis auszumachen, da die Stärke der Symptome unabhängig vom auslösenden Faktor von Tag zu Tag schwanken kann beziehungsweise noch von anderen Faktoren beeinflusst wird. Bei vielen Kindern verschwinden die Ekzeme eines Tages sogar völlig, ohne dass es dafür eine schlüssige Erklärung gibt.
Aufenthalte am Meer und in den Bergen
Eine bewährte Therapie gegen Neurodermitis sind Aufenthalte in hautfreundlichen Klimaregionen. Schon lange ist bekannt, dass bestimmte klimatische Bedingungen sich positiv auf den Hautzustand bei Neurodermitis-Betroffenen auswirken können. Die Frage, warum das so ist, lässt sich mit wissenschaftlicher Genauigkeit nicht beantworten. Möglicherweise liegt es auch an einer geringeren Belastung der Luft mit Pollen und Schadstoffen.
Medizinische Rehabilitationsbehandlungen außerhalb Deutschlands werden von den meisten Krankenkassen genehmigt, wenn
- ein Attest des Hautarztes über die Notwendigkeit einer Behandlung, gegebenenfalls im Ausland, vorliegt,
- eine günstige Prognose besteht,
- zwei Kuren innerhalb Deutschlands, in den Alpen oder an der Nordsee, nicht zum Erfolg geführt haben.
Die Region des Toten Meeres
Das Tote Meer liegt etwa 390 Meter unter dem Meeresspiegel. Über dem See liegt ständig ein Dunstschleier, der das Sonnenlicht in besonderer Weise filtert. Vor allem filtert er den größten Teil der schädlichen UV-B-Strahlen heraus, so dass man sich länger als sonst in der Sonne aufhalten kann, ohne einen Sonnenbrand zu riskieren.
Hier setzt die für Neurodermitis heilsame Wirkung ein. Denn die Sonnenstrahlen haben antientzündliches Potential.
Der hohe Salzgehalt des Toten Meeres soll das Eindringen der Sonnenstrahlen in tiefere Hautschichten erleichtern. Darüber hinaus ist das Salz sehr magnesiumhaltig. Das Magnesium alleine soll ebenfalls antientzündlich wirken.
Die wenigen vorhandenen Studien über die Wirkung des Salzes sind möglicherweise nicht ganz neutral, weil sie von Hersteller- und Vertreiberfirmen dieses Salzes ausgehen. Für die Kombination aus Licht- und Badetherapie fanden zwei relativ aktuelle Studien, darunter eine vergleichende Studie des Instituts für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG), allerdings tatsächlich einige Hinweise auf eine Verbesserung der Hautsymptome bei Neurodermitis.
Die Nordsee
Hier scheinen es vor allem die vorherrschenden Seewinde zu sein, die der Haut gut tun. Außerdem übt das Baden im Meer eine heilsame Wirkung aus.
Mittelmeer und Kanarische Inseln
Hier wirken Meeresklima und Sonne zusammen, um einen Besserungseffekt zu erzielen. Allerdings sollte man nicht die heißeste Jahreszeit wählen.
Die Alpen, vor allem in einer Höhe von mehr als 1500 Metern
Die Heilwirkung der Höhenlagen ist vor allem auf die Luftzusammensetzung, Reizeffekte durch wechselnde Wetterlagen sowie die geringere Konzentrationen von Allergenen in der Luft zurückzuführen. Schwüle Wetterlagen kommen ab 1200 Höhenmetern nicht mehr vor. Die UV-A- und UV-B-Strahlung ist im Hochgebirge intensiver, die Sonnenscheindauer im Herbst und Winter ist in Höhenlagen deutlich verlängert.
Phototherapie
Moderne Bestrahlungsverfahren setzen auf die entzündungshemmende Wirkung der UV-A-Strahlung. UV-A-Strahlung beeinflusst die Aktivität von Immunzellen (Lymphozyten) in der Haut und die Freisetzung von Zellprodukten und Überträgerstoffen, die am Entzündungsprozess beteiligt sind.
Nachweisbare Erfolge bei mittleren bis schweren Verläufen der Neurodermitis haben folgende Verfahren, die für Kinder unter zwölf Jahren allerdings nicht geeignet sind:
UV-Phototherapie
Die UV-Phototherapie wird seit Anfang der 1990er Jahre angeboten. Die insgesamt 30 bis 50 Behandlungen werden drei- bis fünfmal pro Woche durchgeführt. Die schnelle und deutlich sichtbare Besserung der Symptome kann auch lange nach der Behandlung noch anhalten. Nebenwirkungen sind nicht häufig, müssen aber dennoch bedacht werden: Zu ihnen zählen eine sehr trockene und rote Haut sowie Bindehautentzündung durch die Strahlung. Die Haut kann fleckig werden, die Haarwurzeln können sich entzünden, und auch Sonnenbrand ist möglich.
Photopherese-Therapie
Dabei wird den Betroffenen Blut abgenommen und der Wirkstoff Psoralen hinzugesetzt. Das so vorbereitete Blut wird dann etwa drei bis vier Stunden lang mit UV-A-Licht bestrahlt und anschließend dem Körper wieder per Infusion zugeführt. Diese Therapie wird mehrmals in zweiwöchigem Abstand wiederholt. Sie hat schon in mehreren Hautkliniken bei sehr hartnäckigen Fällen zum Erfolg geführt.
Entspannungsverfahren und Schulungsprogramme
Seelische Prozesse haben einen großen Einfluss auf den Verlauf einer Neurodermitis. Als unterstützende Therapien haben sich daher Entspannungsverfahren bewährt.
Kurse bieten Sportvereine und Volkshochschulen an. Sie werden in der Regel von den Krankenkassen bezuschusst. In Frage kommen Atemübungen, Meditation, Autogenes Training, Progressive Muskelentspannung nach Jacobsen, Qi Gong oder Yoga.
Außerdem gibt es spezialisierte Neurodermitis-Schulungen. So hat sich im Jahr 1996 die Arbeitsgemeinschaft Neurodermitisschulung (AGNES) gebildet. Vorbild waren die erfolgreichen Schulungsprogramme bei Diabetes und Asthma.
Bei der Neurodermitis-Schulung geht es um fachgerechtes Eincremen, Vermeidung von Krankheitsauslösern und Kratzen oder geeignete Entspannungsverfahren. Einige Krankenkassen übernehmen die Kosten, die je nach Kursart zwischen 500 und 800 Euro liegen, in voller Höhe.
Hautpflege bei Neurodermitis: So cremen Sie richtig ein
Jede Haut ist anders. Die Basistherapie sollte immer individuell auf den jeweiligen Hautzustand und den Krankheitsverlauf sowie auf die Umgebungsbedingungen abgestimmt sein. Die regelmäßige Anwendung von Basistherapeutika wird zur Behandlung der Neurodermitis empfohlen – auch bei fehlenden Entzündungszeichen. Die Haut bei Neurodermitis neigt zu Trockenheit. Trockene Haut ist empfindlicher und anfälliger für hautreizende Einflüsse. Damit steigt das Risiko für die Entwicklung von Ekzemen. Durch die Basistherapie lassen sich Zahl und Schwere neuer Schübe reduzieren.
- Achten Sie auf die Inhaltsstoffe aller verwendeten Produkte, bevorzugen Sie Präparate ohne Duft- und Konservierungsstoffe, ohne Substanzen, die oft Kontaktallergien auslösen und ohne Nahrungsmittelproteine.
- Basistherapeutika sollten eine Kombination aus Fett und Feuchtigkeit enthalten. Je akuter und ausgeprägter die Entzündung, umso wässriger sollte die Grundlage sein; je trockener der Hautzustand, umso fetthaltiger sollte sie sein.
- Vorsicht bei entzündeter Haut und der Haut von Kleinkindern: Prüfen Sie zuerst die Verträglichkeit von Reinigungs- und Pflegeprodukten an einer kleinen Hautstelle.
- Feuchthaltefaktoren wie Harnstoff (Urea) und Glycerin als Zusatz halten die Feuchtigkeit länger in der Haut (Achtung: Harnstoff nicht bei Säuglingen anwenden. Glycerin vertragen auch Säuglinge schon).
- Im Winter verträgt die Haut mehr Fett als im Sommer.
Hautreinigung
Jeder Kontakt mit Wasser und Reinigungsmitteln fördert das Austrocknen der Haut und mindert die Barrierefunktion. Versuchen Sie, den Kontakt der Haut mit Wasser und Waschmitteln auf ein Minimum zu reduzieren. Beim Putzen oder Abspülen ist darüber hinaus das Tragen von Gummihandschuhe ratsam.
Duschen ist allgemein hautschonender als Baden. Je wärmer das Wasser, desto stärker trocknet die Haut aus. Die Wassertemperatur sollte maximal 35 °C betragen.
Reinigungsmittel sind notwendig, um fettlösliche Bestandteile von der Haut zu lösen. Sie verstärken jedoch das Austrocknen und können die Haut reizen. Daher sollten sie nur kurz einwirken und gründlich abgespült werden.
Quellen
Die hier aufgeführten Leitlinien und Aufsätze richten sich, so nicht ausdrücklich anders vermerkt, an Fachkreise. Ein Teil der hier angegebenen Aufsätze ist in englischer Sprache verfasst.
- Alm, B. et al.: Early introduction of fish decreases the risk of eczema in infants. In: Archives of Disease in Childhood, 2009, 94: 11-15
- Arbeitsgemeinschaft Dermatologische Forschung et al.: „ULLAs Praxis – Die Umsetzung der Leitlinie Atopische Dermatitis in die Praxis“, in: Pädiatrische Allergologie, 2009, 12(2): 25-36
- Atopic dermatitis/Eczema: challenges and opportunities toward precision medicine. In: Allergy, 2015, 71(5): 588-592
- Bath-Hextall, FJ. et al.: Dietary exclusions for established atopic eczema (Review). In: Cochrane Database of Systematic Reviews 2008, Issue 1
- Beck, L. et al.: Dupilumab Treatment in Adults with Moderate-to-Severe Atopic Dermatitis. In: New England Jorunal of Medicine, 2014, 371: 130-139
- Bieber, T. et al.: Global Allergy Forum and 3rd Davos Declaration 2015
- Bieber, T. et al.: Global Allergy Forum and 3rd Davos Declaration 2015: Atopic dermatitis/Eczema: challenges and opportunities toward precision medicine. In: Allergy, 2016, 71(5): 588-92
- Bundesministerium für Ernährung, Landwirtschaft und Verbraucherschutz: Aktionsplan Allergien - Allergieportal. (eingestellt am 31.12.2012)
- Bundessozialgericht: Urteil vom 6.3.2012, Aktenzeichen B 1 KR 24/10 R
- Center für Allergy Research and Education: https://www.ck-care.ch/ (Letzter Abruf: 30.01.2024)
- Deutscher Allergie- und Asthmabund (DAAB): Clever gesalbt bei Neurodermitis (Letzter Abruf: 09.03.2017)
- Fluhr, J. W. et al.: Silver‐loaded seaweed‐based cellulosic fiber improves epidermal skin physiology in atopic dermatitis: safety assessment, mode of action and controlled, randomized single‐blinded exploratory in vivo study. In: Experimental dermatology, 2010, 19: E9-E15
- Gauger, A. et al.: Silver‐coated textiles reduce Staphylococcus aureus colonization in patients with atopic eczema. In: Dermatology, 2003, 207: 15-21
- Grundmann, S. et al.: Modern Aspects of Phototherapy for Atopic Dermatitis. In: Journal of Allergy, 2012, doi:10.1155/2012/121797
- Guttman-Yassky, E. et al.: Efficacy and safety of fezakinumab (an anti-IL-22 monoclonal antibody) in adults with moderate to severe atopic dermatitis inadequately controlled by conventional treatments - A randomized, double-blind, phase 2a trial. In: Journal of the American Academy of Dermatology, 2018, doi: 10.1016/j.jaad.2018.01.016
- Hanifin, J. M., Rajka, G.: Diagnostic features of atopic dermatitis. In: Acta Dermato-Venereologica Supplement (Stockh), 1980; 59: 44-47
- Heinlin, J. et al.: A first prospective randomized controlled trial on the efficacy and safety of synchronous balneophototherapy vs. narrow-band UVB monotherapy for atopic dermatitis. In: Journal of the European Academy of Dermatology and Venereology, 2011, 25: 765-773
- Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG) (Hrsg., 2006): Balneophototherapie. IQWiG-Report Nr. N04-04
- Kantor, R. et al.: Association of atopic dermatitis with smoking: A systematic review and meta-analysis. In: Journal of the American Academy of Dermatology, 2016, 75(6): 1119-1125
- Klinikum rechts der Isar der TU München, Abteilung Experimentelle Dermato-Immunologie (Letzter Abruf: 30.01.2024)
- Klinikum rechts der Isar der TU München, Abteilung Klinisch-experimentelle Allergologie (Letzter Abruf: 30.01.2024)
- Koletzko, B. et al.: Ernährung und Bewegung von Säuglingen und stillenden Frauen. In: Monatsschrift Kinderheilkunde Supplement 5, 2016, 164: S433-S457
- Koletzko, B. et al.: Ernährung und Lebensstil vor und während der Schwangerschaft – Handlungsempfehlungen des bundesweiten Netzwerks Gesund ins Leben. In: Geburtshilfe und Frauenheilkunde, 2018, 78: 1-22.
- Koppelhus, U. et al.: Cyclosporine and extracorporeal photopheresis are equipotent in treating severe atopic dermatitis: a randomized cross-over study comparing two efficient treatment modalities. In: Frontiers in Medicine, 2014, doi:10.3389/fmed.2014.00033 (Letzter Abruf: 09.03.2017)
- Lim, J., Stern, R.: High Levels of Ultraviolet B Exposure Increase the Risk of Non-Melanoma Skin Cancer in Psoralen and Ultraviolet A-Treated Patients. In: Journal of Investigative Dermatology, 2005, 124: 505-513
- Luger, T. A. et al.: S1-Leitlinie Therapie des atopischen Ekzems mit Calcineurin-Inhibitoren (Gültigkeit abgelaufen; letzter Abruf: 09.03.2017)
- Luger, T. A. et al.: Topische Dermatotherapie mit Glukokortikoiden – Therapeutischer Index. In: Journal der Deutschen Dermatologischen Gesellschaft, 2004, 2(7): 629-634
- Myles, I. A.: First-in-human topical microbiome transplantation with Roseomonas mucosa for atopic dermatitis. In: JCI Insight. 2018;3(9):e120608
- Noren, P. et al.: The positive effects of habit reversal treatment of scratching in children with atopic dermatitis: a randomized controlled study. In: British Journal of Dermatology, Vol. 178, Nr. 3, März 2018, S. 665-674
- Ortiz, K. J., Yannias, JA.: Contact dermatitis to cosmetics, fragrances, and botanicals. In: Dermatology and Therapy, 2004, 17(3): 264-271
- Paternoster, L. et al.: Multi-ancestry genome-wide association study of 21,000 cases and 95,000 controls identifies new risk loci for atopic dermatitis. In: Nature Genetics, 2015, 47: 1449-1456
- Patrizi, A. et al.: Management of atopic dermatitis: safety and efficacy of phototherapy. In: Clinical, Cosmetic and Investigational Dermatology, 2015, doi:10.2147/CCID.S87987
- Pfaar, O. et al.: S2k-Leitlinie zur (allergen-)spezifischen Immuntherapie bei IgE-vermittelten allergischen Erkrankungen. In: Allergo Journal International, 2014, 23: 282-319
- Proksch, E. et al.: Bathing in a magnesium-rich Dead Sea salt solution improves skin barrier function, enhances skin hydration, and reduces inflammation in atopic dry skin. In: International Journal of Dermatology, 2005, 44: 151-157
- Schäfer, T. et al.: S3-Leitlinie Allergieprävention – Update 2014. In: Allergo Journal International, 2014, 23(187): 32-45
- Schmitt, J. et al.: Psychiatric comorbidities in adult eczema. In: British Journal of Dermatology, 2009, 161: 878-883
- Schmitt, J. et al.: Infant-onset eczema in relation to mental health problems at age 10 years: Results from a prospective birth cohort study (German Infant Nutrition Intervention plus). In: Journal of Allergy and Clinical Immunology 2010, 125(2): 404-410
- Schmitz, R. et al.: Verbreitung häufiger Allergien bei Kindern und Jugendlichen in Deutschland. In: Bundesgesundheitsblatt, 2014, 57: 771-778
- Silverberg, J. et al.: Adult eczema prevalence and associations with Asthma and other health and demographic factors: A US population – based study. In: Journal of Allergy and Clinical Immunology, 2013, 132(5): 1132-1138
- Simpson, E. L. et al.: Two Phase 3 Trials of Dupilumab versus Placebo in Atopic Dermatitis. In: New England Journal of Medicine, 2016, 375: 2335-2348
- Thorsteinsdottir S, Thyssen JP, Stokholm J, Vissing NH, Waage J, Bisgaard H. Domestic dog exposure at birth reduces the incidence of atopic dermatitis. Allergy, 2016, 71: 1736-1744
- Wang, B. et al.: IL-1ß - Induced Protection of Keratinocytes against Staphylococcus aureus-Secreted Proteases Is Mediated by Human b-Defensin 2. In: Journal of Investigative Dermatology, 2017, 137(1): 95-105
- Werfel, T. et al.: Cellular and molecular immunologic mechanisms in patients with atopic dermatitis. In: Journal of Allergy and Clinical Immunology, 2016, 138(2): 336-349
- Werfel, T. et al.: S2k-Leitlinie Neurodermitis [atopisches Ekzem; atopische Dermatitis]. In: Journal der Deutschen Dermatologischen Gesellschaft, 2016, 14(1): e1-e74
- Werfel, T. et al.: S1-Leitlinie Vorgehen bei vermuteter Nahrungsmittelallergie bei atopischer Dermatitis. In: Journal der Deutschen Dermatologischen Gesellschaft, 2009, 3(7): 265-272 (Gültigkeit abgelaufen; letzter Abruf: 09.03.2017)
- Werfel, T.: Atopische Dermatitis. In: Allergo Update 2018, 22. und 23. Februar
- Wollenberg, A. et al.: Consensus-based European guidelines for treatment of atopic eczema (atopic dermatitis) in adults and children: part I. In: Journal of European Acadamy of Dermatology and Venereology. 2018; 32(5):657-682. doi: 10.1111/jdv.14891.
- Wollenberg, A. et al.: Proactive therapy of atopic dermatitis – an emerging concept. In: Allergy, 2009, 64: 276-278
Letzte Aktualisierung:
20.12.2019





